| Conseqüências e complicações do uso do piercing na cavidade oral
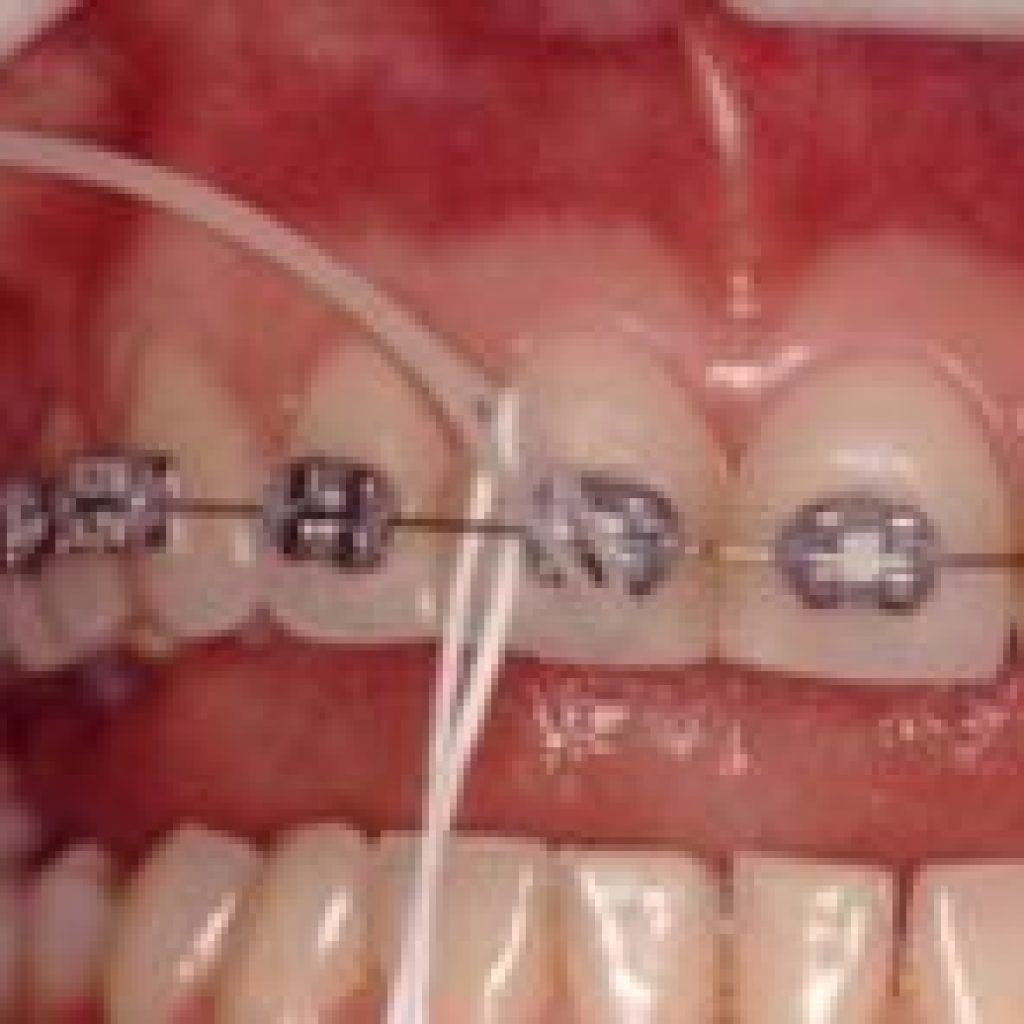
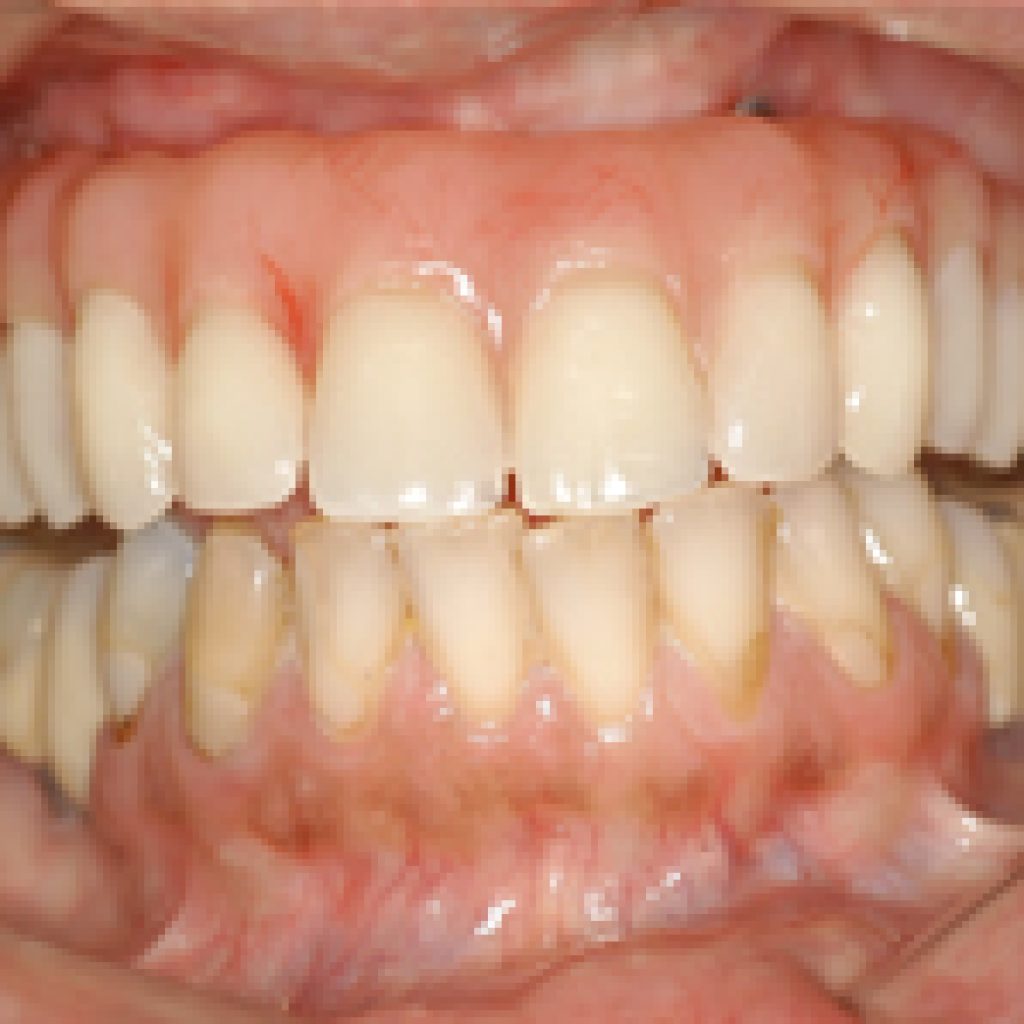
Estudos mostram que a popularidade do uso de jóias em lugares não convencionais, como umbigo, mamilos, sombrancelhas, lábios e língua têm crescido significativamente. Apesar da prática de aplicação de piercing apresentar-se como modismo dos tempos atuais, verifica-se historicamente que, desde o antigo Egito, o piercing já era usado no umbigo como sinal de realeza. Já os Romanos usavam piercing no mamilo como sinal de virilidade e coragem (Maibaum W. e Margherita A-1997). Os Maias usavam na língua por motivos espirituais, na América do Norte, o percing era urna tradição dos Sioux (Botchway C. e Kuc 1-1998). A influência do piercing labial parece ter origem no Alaska com os esquimós e Aleutas, onde era utilizado para representar diferentes acontecimentos na vida das pessoas, como a passagem para a puberdade e a iniciação no mundo da caça e do casamento (Boardman R. e Smith A.- 1997). O piercing intra-oral vem sendo motivo de preocupação e discussão pelos odontólogos devido suas interferências prejudiciais na cavidade oral. As complicações podem ser de origem infecciosa ou não. As implicações infecciosas ocorrem ou por meios de técnicas e instrumentais precários ou não esterelizados; ou após o piercing, quando a ferida não é tratada adequadamente (Reichl R. B. e Dailey J.C.-1996). A colocação do piercing oral geralmente é feita sem anestesia, por pessoas que não apresentam qualquer tipo de licença. A perfuração na língua é feita com uma agulha espessa padrão 14 (seu diâmetro é sete vezes maior que a agulha utilizada nos consultórios odontológicos), e urna peça temporária, maior que a definitiva, é colocada durante o período de inflamação, que ocorre entre três a cinco semanas de cicatrização. A linha média da língua é o local mais comumente selecionado para o piercing, uma vez que as veias, artérias e nervos linguais correm lateralmente a linha média. Hemorragias ou injúrias a nervos não são freqüentes. A língua é marcada no centro a mais ou menos 2,5 cm da ponta (Boardman R. e Smith A.-1997). Pesquisas relatam que as potenciais complicações relacionadas ao uso do piercing na cavidade oral são: – retrações gengivais; – fraturas dentárias; – perda da gustação; – interferência na fala – mastigação e deglutição – dano pulpar por trauma crônico – aumento do fluxo salivar – transmissão de infecção sistêmica como AIDS e hepatite B, C, D e G; – infecção lingual localizada; – disseminação de infecção com edema, podendo levar à angina de Ludwig e obstrução das vias aéreas; – hemorragia; – aspiração de parte do piercing; – alergia ao metal do piercing; – dificuldade de tomadas radiográficas; – infecção pelo sangue, septicemia e síndrome de choque tóxico; – formação de quelóide, pseudolinfoma, linfadenopatia e reação tipo sarcoidal. Em um estudo em São Francisco, Rebecca Boardman e Richard Smith(1997) relacionaram os problemas e complicações derivados de piercing aplicados na língua e nos lábios, por meio de um questionário. Foi observado, em uma amostra de 51 pacientes com piercing na língua, que 25,49% apresentaram danos aos dentes, 3,92% necessitaram de tratamento médico ou odontológico, 7,89% apresentaram injúria gengiva, 5,88% tiveram infecção, 15,68% ficaram com fluxo salivar aumentado e o tempo médio de cicatrização foi de 3,97 semanas. Por outro lado, em 24 pacientes com piercing nos lábios, foi observado que nenhum apresentou danos aos dentes, necessidade de assistência médica ou odontológica, assim como nenhum caso de infecção, 12,5% apresentaram injúria gengiva, 33,33% perceberam aumento no fluxo salivar e o tempo médio de cicatrização foi de 5,06 semanas (Boardman R. e Smith A.-1997). Afinal, piercing pode causar câncer? Ainda não há estudos que comprovem isso, mas desconfia-se que, sim, o modismo pode mesmo ser um fator de risco. Afinal, infecções gengivais e limpeza malfeita – comuns em quem tem o adorno na língua ou na mucosa – predispõe a tumores, segundo a Associação Brasileira de Odontologia. Várias pesquisas associam o piercing a alergias, halitose, alterações na fala, hemorragias, traumas no céu da boca e periodontite. Sem falar que as precárias condições de higiene durante o procedimento para colocar o acessório favorecem a transmissão de hepatite e mesmo a AIDS.
Fonte: APCD |